Клинично представяне и белодробно ангажиране при саркоидоза
Саркоидозата е многоорганна болест, поради което болните попадат при клиницисти от различни специалности. Клиничната картина зависи от етноса, продължителността на болестта, мястото и разпространеността на органното ангажиране и активността на грануломатозния процес.
Неспецифични конституционални симптоми като повишена температура, отпадналост, умора и загуба на тегло могат да бъдат наблюдавани при около една трета от болните със саркоидоза. Температурата е най-често нискостепенна, но може да се повиши и до 39-40° С. Общите коституционални симптоми са по-чести сред афро-американските и азиатските пациенти, отколкото при кавказки и монголоидни пациенти. Саркоидозата е важна и често откривана причина при температура с неясен произход. Загубата на тегло е обикновенно ограничена от 2 до 6 кг за 10-12 седмици от старта на болестта.
Умората, когато е налице, може да инвалидизира болния. Въпреки че умората може да е налице и при други автоимунни болести като ревматоиден артрит, малигноми и вирози, все пак се смята, че е по-чест симптом в сравнение с диспнея, кашлица, артралгия и торакални болки. Фактори, които допринасят за умората при саркоидоза, са миопатията и нарушеният сън, какъвто може да се появи при обструктивна сънна апнея, която е по-честа при саркоидоза. Умората при болните със саркоидоза по-често се свързва с по-специфични болки като мускулни, коремни и гръдни, артралгии, главоболие. Чувството за обща слабост е чест симптом. Напоследък при голям брой болни със саркоидоза се регистрира депресия, проявяваща се с умора. При група болни от САЩ с главен симптом умора се съобщава за преживян стрес. Допуска се развитието на умора и депресивен синдром да е свързано с развитие на саркоидоза на централната нервна система (ЦНС). Напоследък се установява невропатия на малките фибри (small fibre neuropaty – SFN ), която е честа сред болните. Същевременно се допуска умората да е проява на автономна дисфункция. Някои проучвания показват по-висока степен на изразеност на умората и депресивния синдром сред групаи, лекувани с prednisolone, докато други не намират връзка с употребата му. Има докладвани случаи на саркоидоза с драматична редукция на умората след лечение с антагонист на тумор-некротизиращ фактор-алфа (TNF-alpha). Болните с депресия може да получат антидепресанти, а тези със синдром на хронична умора може да получат подобрение от изпълнение на физикални програми, увеличаващи толеранса им при усилие. Това налага на стреса и умората при саркоидоза да се гледа по-сериозно. Някои автори, като Sharma, различават три типа на умора при саркоидоза: ранна сутрешна умора, интермитентна умора и следобедна умора. Болните със сутрешна ранна умора се събуждат несвежи, трудно стават от леглото, в частност заради ставни проблеми и/или мускулни болки. Разстройства на съня могат също да играят роля при този тип умора. Болните с интермитентна умора се събуждат здрави, но се чувстват силно отпаднали след няколко часа активност. Следобедната умора се характеризира с пълна отпадналост в следобедните часове, като преди обед пациентът се е чувствал добре. Тези индивиди се чувстват като болни от грип и проявяват желание да си легнат. Понякога може да се наблюдава и нощно изпотяване.
Друг синдром, наречен грануломатозна лезия с неизвистно значение (GLUS), по някои от проявите прилича на саркоидоза, включително със симптоми от типа на повишена температура и хепатоспленомегалия. Като системна болест, саркоидозата може да покаже широк спектър от клинични манифистации, тъй като може да засегне почти всички органи, но най-често – белите дробове и лимфните възли. Така че, наред с общите оплаквания, могат да се наблюдават и симптоми от директно ангажиране на белите дробове и въздушните пътища, особено диспнея при усилие. Възможни са и етнически и расови особености в протичането (повече миокардно и очно ангажиране сред японските пациенти, а кожните прояви по-често се срещат сред афро-американците).
При саркоидоза се наблюдават три клинични форми: остра, подостра и хронична, като хроничната може да бъде първично хронично или развила се след тласъци на острата и подострата форми.
Остра форма. Известна е още като синдром на Löfgren. Проявява се с остра, тежка симптоматика от еритема нодозум (често по подбедриците), болки и подувания на големи стави (предимно глезенни), двустранна хилусна лимфаденопатия, висока температура, миалгия и умора. Често тези симптоми се съчетават с увеит, периферна лимфаденопатия и негативен туберкулинов тест. Острата форма на протичане е с висок процент на спонтанна ремисия.
Хронична форма. При нея пациентите най-често имат рентгенови прояви, характерни за белодробната саркоидоза, и неспецифични общи оплаквания като артралгии, умора, отслабване на тегло. Част от болните могат да нямат оплаквания и болестта да бъде открита на профилактичен рентгеннологичен преглед на белите дробове. Болестта е най-често първично хронична, склонна е да прояви тенденция към спонтанно обратно развитие или да протече като хронично прогресираща форма и по-рядко като рецидивираща, с остри тласъци от еритема нодозум и артралгии.
Подостра форма. При нея има съчетание от клиничните признаци от острата и хроничната форма и е с пролонгиран ход.
Белодробна саркоидоза
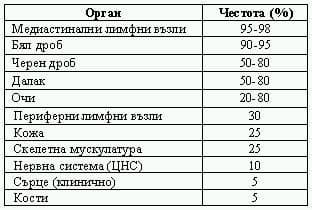
Въпреки че може да засегне всеки орган, белодробната манифестация доминира и на рентгенография изменения в белите дробове се наблюдават при над 90% от болните със саркоидоза (Табл. 1).
Клиничното протичане на белодробната саркоидоза е вариабилно. При 30-60% от болните има безсимптомно протичане и болестта е открита инцидентно по находката от белодробна рентгенография. Протичането на болестта е разнородно като при две трети може да се очаква настъпването на спонтанна ремисия, а хронично прогресиращ ход имат 10-30% от болните. Фатален изход при белодробна саркоидоза се наблюдава в 2-5% от случаите, като в САЩ причината за това са предимно белодробни усложнения (87%), а в Япония смъртта е резултат от сърдечно ангажиране (77%).
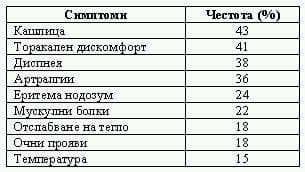
Болните могат да се представят с неспецифични белодробни симптоми като суха кашлица, задух при физически усилия и гръдна болка, която обикновено е субстернална и плеврална, а понякога може да е силна и неразличима от сърдечната болка. Когато е налице ангажиране на дихателните пътища от грануломи, е възможно на преден план да предоминират задьхване и непродуктивна кашлица. Хемоптизата е рядка. Дихателната недостатъчност изключително рядко може да бъде начално представяне на саркоидозата (Табл. 2).
Физикалната находка е обикновено минимална или липсваща, за разлика от същата при идиопатичната белодробна фиброза. Инспираторни пукания са налице при под 20% от болните, даже когато са налице големи инфилтративни изменения, а барабанните пръсти са рядка проява и се наблюдават в крайния IV стадий. Въпреки че паренхимната белодробна болест е по-честа, може също да са ангажирани въздушните пътища (ларинкс, трахея и бронхи), което да води до обструкция. Прояви на бронхиална хиперреактивност се наблюдават при над 20% от болните.
Таблица 2. Основни клинични симптоми при начална белодробна манифестация на саркоидоза.
Поради вариабилното протичане на болестта проследяването на измененията на белодробната рентгенограма при над половината от болните може да покаже резорбция, подобрение или стабилизиране. Рентгеновата резорбция на изменениета се наблюдава по-често и по-пълно, когато тези изменения са само в хилусните лимфни възли (стадий I), в сравнение с паренхимното ангажиране (стадий II и III). Ремисията често настъпва в първите шест месеца от поставяне на диагнозата, въпреки че може да настъпи и след години. Някои от болните развиват тежки фиброзни и кистични промени, загуба на обем (рентгенологичен IV стадий). Фатално може да се окаже с появата на аспергилом, като усложнение на паренхимната деструкция.
Прогнозата на белодробната саркоидоза корелира с няколко екстраторакални фактори. С добра прогноза е, когато белодробната саркоидоза е свързана със синдрома на Löfgren, а с лоша прогноза, когато е свързана със спленомегалия, костно ангажиране, лупус пернио и периферен фациалис.
Белодробни рентгенографични прояви при саркоидоза
Рентгенографски белодробни изменения се наблюдават при над 90% от болните. Най-характерната находка (при 50-85% от случаите) е двустранна хилусна аденопатия, често и с увеличение на паратрахеалните лимфни възли в дясно. На компютърната томография на гръдния кош (КТ) обикновено се виждат и ангажирани в по-малка степен и други интраторакални лимфни възли. Едностранната хилусна лимфаденопатия не е честа и се наблюдава при под 10% от случаите.
Белодробните паренхимни инфилтрати (със или без хилусна лимфаденопатия) са налице в 25-50% от болните със саркоидоза и преимуществено ангажират централни региони и горни лобове, обичайно са симетрични и двустранни. Големи були, кистични бронхиектазии и увеличение на белодробните артерии (атрибут на вторична белодробна артериална хипертония) могат да се явят като усложнения при напреднал III или IV стадий. Редки манифестации (1-3% от случаите) включват плеврални изливи, едностранни инфилтрати или маси, големи нодуларни сенки, имитиращи метастази, кавитации, дифузни прояви тип матово стъкло, напреднал булозен емфизем и калцификати в лимфните възли.
Таблица 3. Рентгенографично стадиране при интраторакална саркоидоза.

Инфилтратите могат да бъдат ретикулаерни, ретикулонодуларни и фокални алвеоларни сенки. Необичайни рентгенографски прояви включват дифузни милиарни промени, мултиплени добре отграничени нодули, промени тип матово стъкло и конфлуиращи алвеоларни сенки. Находката от симетрична двустранна хилусна аденопатия с десностранно паратрахеално увеличени лимфни възли е високо подозрително за саркоидоза. При тази картина и липсващи симптоми вероятната диагноза е почти винаги саркоидоза. В подобни случаи белодробната рентгенография може да е достатъчна, за да се постави диагноза.
Рентгенографичната класификационна система се развива от няколко десетилетия (Табл. 3). Когато се определят групите с различен рентгенографичен стадий, се изхожда от факта, че болните с по-висок стадий имат много по-тежка белодробна дисфункция, ниска възможност за ремисия и по-висока смъртност. Напредналата белодробна саркоидоза води до деструкция на белодробния паренхим с ретракция на хилусите нагоре, загуба на обем в горните лобове, фиброкистични промени и редуцирани белодробни обеми. Могат да се развият големи були, в които понякога се поселяват аспергили, както и кистични или тракционни бронхиектазии и разширени белодробни артерии в резултат на белодробна хипертония.
Въпреки че изходът от саркоидозата е индивидуален, все пак спонтанната ремисия се среща в 60-90% от случаите в I стадий, в 40-70% във II стадий, 10-20% в III стадий и 0% в IV стадий. По-дългосрочната прогноза е по-често свързана с еволюцията на болестта през първите 2-3 години. Няколко проучвания показват подобрение или стабилизиране на белодробната рентгенограма в над 70% от болните, проследени 2-3 години. По-нататък проследяванията показват по-ниска степен на спонтанна ремисия (< 10%) и късни рецидиви. Например проучване в Австралия на 150 болни показва при 112 от тях (75%) нормализиране на белодробната рентгенограма, представени в I и II стадий. При серия от японски пациенти рентгенограма се е изчистила след три години в 68% от случаите. При 193 испански болни от саркоидоза персистиращи изменения на белодробната рентгенография се наблюдават две години след поставяне на диагнозата при само 22%. При проследени две години датски болни спонтанна ремисия е наблюдавана при 85% от тях. В едно проучване от САЩ, обхващащо 176 болни от 0, I и II стадий, само 11 (6%) прогресират в III и IV стадий, проследени за двегодишен период.
Фактори, свързани с лоша прогноза и хронично или рецидивиращо протичане, включват: черна раса, начало на болестта след 40-годишна възраст, хиперкалциемия, екстраторакална болест, лупус пернио, спленомегалия, белодробни инфилтрати на рентгенограма, хроничен увеит, кистични костни лезии, назална мукозна саркоидоза, ангажиране на ЦНС и сърце.
Белодробна компютърна томография (КТ) при саркоидоза
Този метод на изследване може да покаже повече подробности от конвенционалната белодробна рентгенография. Но не е необходимо рутинното му използване за проследяване на болестта. Може да е повече в полза при атипични прояви като аспергиломи, бронхиектазии, белодробна фиброза, суперпонирани инфекции и неоплазми. Високоразделителната КТ (ВРКТ) по-детайлно анализира промените в белодробния паренхим – доминиране на васкуларни промени или тези на въздушните пътища, или лимфната система, доминиране на промените в интерстициума и т.н. Задебеляването на бронховаскуларните връзки, както и на интерлобуларните септи и фисури може да имитира карциноматозен лимфангит, особено когато те са по-неправилни и по-малко нодулерни. Диференциалната диагноза на карциноматозния лимфангит и саркоидозата се базира на факта, че последната предоминира в горни белодробни полета, измененията обикновено са двустранно разположени, а при карцинома е по-силно изразен интензитетът на линеарните задебелявания.
Прилагането на ВРКТ при саркоидоза не е рутинно, а приблизително при около 30% от болните поради следните причини: (1) атипични и клинични рентгенографски находки; (2) нормална белодробна рентгенограма, но клинична суспекция за саркоидоза; (3) съмнения за усложнения, като бронхиектазии, аспергилом и тракционен емфизем или (4) суперпонирана инфекция или неоплазия.
Характерните КТ-белези при торакална саркоидоза включват: медиастинална и/или хилусна лимфаденопатия, нодуларни и микронодуларни огнища сред бронховаскуларните връзки, предимно засягане на средни и горни белодробни зони, плеврални и субплеврални нодули, септални и несептални линии, конфлуиращи нодулиращи сенки с въздушна бронхограма (консолидация) и промени тип матово стъкло. Нормалната картина при ВРКТ не изключва паренхимно ангажиране. Находката от КТ не корелира с други маркери на болестна активност, като скениране с галий67 и определяне на лимфоцитното количество чрез бронхоалвеоларен лаваж (БАЛ). Може да бъде използвана и като насочваща за прилагане на диагностични процедури като фибробронхоскопия (ФБС) с трансбронхиална биопсия (ТББ), торакоскопска или отворена белодробна биопсия.
Зони тип матово стъкло обикновено кореспондират с активен алвеолит и реверзибилна болест. Понякога може да се съчетаят и със задебеление на интерлобуларните септи, да се виждат сред тях и малки нодули, както и да са налице тракционни бронхиектазии, отразяващи необратими фибротични промени. Промените тип матово стъкло вероятно се дължат на вторично увеличена перфузия вследствие на васкуларна редистрибуция, причинена от бронхиоларни стеснения с хиповентилация (мозаични промени). Могат да са признак и на остро възпаление и обратима болест, а когато се съпътстват от тракционни бронхиектазии или бронхиолоектазии в по-голяма степен отразяват необратими фибротични промени.
При напреднал процес се регистрира хилусна ретракция, бронхиектазии, кисти, були и увеличени белодробни артерии. Ендобронхиална стеноза, както и аспергилом, могат да бъдат доловени по-рано чрез ВРКТ. Лезиите позволяват да бъдат категоризирани като обратими и необратими. Нодули, микронодули, промени тип матово стъкло, субплеврални и перибронховаскуларни задебелявания показват тенденция към пълно или частично изчистване, спонтанно или с терапия, докато кистични промени, тракционни бронхиектазии, ретикулонодулерни сенки, септални и несептални линии не показват резорбция даже след лечение. Въпреки че степента на рентгеновите паренхимни изменения корелират с тежестта на диспнея и нарушенията на дифузионния капацитет, корелациите с КТ не са по-значими, отколкото с белодробна рентгенография. Понякога се наблюдава и картина на crazy paving (настилка от каменни плочи с различна форма), състояща се от промени тип матово стъкло, обградени от задебелени интерлобуларни септи.
С напредване на болестта доминират нодули и зони на консолидация. Те могат да стигнат до необратима болест с признаци, включващи фиброзиране на бронховаскуларните връзки, задебеляване на интерлобуларните септи, ретракция на хилусите нагоре, бронхиектазии, кисти, були и парацикатрициален емфизем. Тези фибротични и кистични промени са типично разположени перихилерно и в горните лобове. В по-малък процент саркоидозата може да даде КТ-признаци, подобни на идиопатичната белодробна фиброза, с локализация предимно периферно, субплеврално и в долни белодробни лобове. При ВРКТ конфлуиращите нодуларни сенки могат да бъдат представени като белодробна паренхимна консолидация, обикновено двустранна, симетрична и повече в горни и средни зони. Характерните централни хомогенни зони на белодробна консолидация и съпътстващите малки нодули, които са високо подозрителни за саркоидоза, могат да еволюират във времето като потенциална обратима болест или към необратима фиброза. Солитарните нодули са редки. Саркоидните грануломи са типично разположени по хода на лимфните съдове и бронховаскуларните връзки, причиняващи съответно тяхното задебеляване, терминалните бронхиоли, интерлобуларните септи и субплеврално. Нодулите от 2 mm до 1 cm са най-чести и представляват агрегати от грануломи със или без перибронхиоларна фиброза. Нодулите при хиперсензитивен пневмонит са обикновено лошо оформени, докато при туберкулоза могат да са както добре, така и лошо оформени. Нодулите при организираща се пневмония и Лангерханс-клетъчна хистиоцитоза са обикновено добре дефинирани и показват центрилобулорно разпределение. На ВРКТ може да демонстрира малки неправилни нодули (1-5 mm) по хода на бронховаскуларните врьзки и в субплевралните зони даже когато белодробната рентгенограма е нормална. Нодулите могат да бъдат самостоятелни лезии в 43%, а в комбинация с ретикуларни изменения – в 57%. Големи нодули са редки (7%) и представляват т.нар. алвеоларна саркоидоза от сливане на грануломи в интерстициума с колапс на ангажираните алвеоли. Нодули сред бронховаскуларните връзки и субплеврално, както и хилусна лимфаденопатия над 20 mm в диаметъра са в полза на саркоидоза.
Мицетомите усложняват обикновено були и кисти в горните лобове (типично). При някои болни може да са налице паренхимни лезии с въздушна бронхограма, което кореспондира с бронхиална и бронхиоларна дилатация със съпътстваща фиброза. В 1-3% от случаите мицетомът може да се демонстрира в известни стари кухини (були) в горните дялове и първият характерен признак е плеврално задебеление в съседство с кухината, в която той се развива. Мицетом се развива след инфекция с Aspergillus spp. при болни с напреднал III или IV стадий саркоидоза. Мицетомите са често асимптомни, но могат да бъдат съпътствани с фатална хеморагия, когато аспергилите инвазират съдовата стена. Хирургична резекция на мицетома се препоръчва при локализирани лезии и при пациенти, които могат да понесът интервенцията, тъй като при болни с тежка паренхимна болест или масивни плеврални сраствания хирургията е контраиндицирана. Системната антимикотична терапия не е от особена полза, като понякога може да се опита инцидентно интракавитарна терапия с ограничен успех. Възможно е да се наложи бронхиална емболизация за контрол на силно кървене.
Въздушните чували са много честа находка при саркоидоза и се срещат при около 89-95% от болните. Този признак при ВРКТ се характеризира с наличие на мултиплени зони на намалена просветляемост. Те могат да са разпространени по всички зони на белия дроб и да са единствена находка при белодробна саркоидоза, което отразява стеснението на малките въздушни пътища, причинено вероятно от грануломи по хода им. Някои КТ-прояви имат прогностично значение и известна предсказваща роля за изхода от терапията.
Находки на КТ като кисти, бронхиектазии и бронхиолоектазии отразяват фиброза и са индикация за лош отговор от лечението. Обратно, нодулерни сенки, белодробна консолидация, промени тип матово стъкло, септални и несептални линии могат да представляват и двете (грануломатозно възпаление или фиброза, или комбинация от двете) и са потенциално обратими при подходяща терапия. Установена функционална обструкция и въздушни чували показват частична обратимост от стероидно лечение.
Симетрично увеличение на лимфните възли в двата хилуса се наблюдава в 90% от тези, които са с аденопатия, докато едностранна хилусна аденопатия е възможна, но е необичайна. Медиастиналните лимфни възли са също увеличени, но обикновено не се виждат на рентгенография и това по-специално се отнася за нодулите в аортопулмоналния прозорец и предния медиастинум. Паренхимните изменения са налице в около 60% от случаите, като най-чести са ретикулонодулерните. В 10-15% от случаите белодробната рентгенограма е нормална. На базата на наличие или липса на аденопатия и паренхимни изменения саркоидозата традиционно се класифицира в етири стадия. Тази категоризация е от полза за прогнозата, но показва ниска корелация със симптомите и белодробната функция.
Първоначална кавитация в резултат на централна некроза сред конфлуиращи грануломи е рядка и се среща в около 1-2% от случаите. Обикновено, когато е налице, трябва да се мисли за суперпонирана инфекция. Понякога ранни фибротични промени може да са отговорни за развитие на малки були. Много рядко се развиват големи були, като причината е неизвестна. Пневмоторокс се развива рядко и обикновено е късна проява на саркоидоза. Пневмоторакс може да усложни напреднала фиброкистична саркоидоза. Хилотораксът е рядка проява, като в литературата има описани няколко случая.
Белодробни функционални тестове при саркоидоза
Промените при функционалното изследване на дишането (ФИД) могат да варират от нормален до тежък рестриктивен дефект. При повечето от болните по време на диагностициране виталният капацитет (ВК) е над 70%. Нарушения на ФИД са налице приблизително при около 20% от болните в I стадий, но в 70-80% от болните с паренхимни инфилтрати (II, III или IV стадий). Редукцията в белодробните обеми – ВК и тотален белодробен капацитет (ТБК) са характерни за торакалната саркоидоза. Дифузионният капацитет (ДК) е често редуциран, но този показател е по-изразен при идиопатична белодробна фиброза, отколкото при саркоидоза. Даже при нормална белодробна рентгенография (стадий 0) редукцията на форсирания витален капацитет (ФВК) или ДК (DLCO) се среща съответно в 15-25% и 25-50% от болните. Данни за въздушна обструкция (редуциране на ФЕО1) и бронхиална хиперреактивност се наблюдават при 30-50% от болните с паренхимно ангажиране. Пациенти с големи белодробни инфилтрати могат да са с нормални белодробни функционални тестове, но тези в IV стадий имат тежки функционални нарушения. Ендобронхиалното ангажиране, наличето на задъхване при много от болните със саркоидоза погрешно се диагностицира като астма. От друга страна, хроничната обструкция е честа при хронична саркоидоза, което е резултат от развилата се белодробна фиброза.
Диспнеята е главното оплакване на болните, обаче корелацията между диспнея и спирометрия е лоша. Въздушната обструкция е честа находка при влошаване на рентгенографичния стадий. Може да отразява задебеляване на бронхиалната лигавица, стеснения на малките въздушни пътища от грануломатозни лезии или фиброза, компресия от увеличени лимфни възли, болест на малките дихателни пътища, въздушни чували или бронхиална хиперреактивност. Едно проучване на болни с I и II стадий на саркоидоза показва бронхиална хиперреактивност в отговор на метахолин при 50% от болните. Клинично тя може да се манифестира като хронична кашлица. Механизмът на тази хиперреактивност не е напълно ясен, но вероятно отразява грануломатозното възпаление, ангажиращо бронхиалната мукоза. Нарушения в кардиопулмоналния тест при усилие е намерен при 28-47%, което обикновено корелира с редукция на ДК (DLCO).
Напоследък се установява корелация на промените от ВРКТ с някои от функционалните параметри (ФВК, ФЕО1, ФЕО1/ФВК и ДК). Отбелязва се, че ретикулерни лезии и фибротични промени, установени при ВРКТ, повече корелират с функционалните нарушения, отколкото големи маси или конфлуиращи инфилтрати. Специални находки при ВРКТ, като задебеляване на бронховаскуларните връзки, интрапаренхимни нодули, септални и несептални линии и локални плеврални задебелявания, корелират с нарушена белодробна функция, докато други прояви, като локални огнища на консолидация, промени тип матово стъкло или увеличени лимфни възли, имат по-малко значение. Интересно е, че доминиращи нодулерни и мултиплени големи нодули намаляват по размери с течение на времето и това в началото е свързано обикновено с намаление на съотношението ФЕО1/ФВК, докато промените тип матово стъкло и консолидацията еволюират към кистичен бял дроб, което е свързано с намаление на ФВК.
Относно влиянието на функционалните параметри върху прогнозата на саркоидозата се счита, че смъртността е по-висока сред болни, които са имали начални тежки функционални нарушения. Няколко проучвания показват, че ВК се подобрява много по-често, отколкото ДК, ТБК или артериалната оксигенация. Важно е, че при повечето болни промените във ВК и ДК са обикновено паралелни, а разминаване между тях се наблюдава при под 5% от болните. Проучвания показват, че измерването на кислородната сатурация в покой или при усилие е много по-чувствителен метод, отколкото ВК или ДК. Допълнителни проучвания показаха, че ДК, ТБК или методиките, характеризиращи газовия обмен, имат роля при определени болни. Като сигнификантен критерий за преценка на „отговарящи” или „подобряващи се” пациенти повечето изследователи определят промените във ФВК (> 10-15%) или ДК (> 20%). Отговор от терапията се очаква обикновено към 6-12 седмица от нейното започване.
Специализирани лабораторни изследвани.
Ангиотензин-конвертиращ ензим (АКЕ). Този маркер е увеличен при 30-50% от пациентите със саркоидоза и се приема като отразяващ общата грануломна маса. Счита се, че се продуцира от епителоидните клетки. Обаче клиничната полза от определянето на серумния АКЕ се дебатира от много години, тъй като фалшиво позитивен АКЕ се намира при около 20% от болни с други болести, като туберкулоза, лепра, хистиоплазмоза и хипертиреоидизъм. Също така АКЕ може да е нормален при болни с активна саркоидоза.
Използването на АКЕ за мониториране на заболяването е противоречиво. Повишените нива може само да индицират, че болните получават по-малки дози prednisolone, което не води до по-добър изход.
Серумни нива на разтворим интерлвкин-2-рецептор ( SIL-2R). Те са от полза за мониториране на болестта и нейната тежест. При наличие на екстраторакална манифестация болестта се съпътства с увеличени SIL-2R нива, подсказващи, че този показател може също да се използва като маркер за болестна активност.
Бронхоалвеоларен лаваж (БАЛ). Показва, че взаимодействието между алвеоларни макрофаги и Т-хелперни (Th) CD4+ клетки лежи в основата на Th1 цитокиновия профил. Белодробните Т-клетки от болни със саркоидоза спонтанно освобождават Th1 цитокини, като гама-интерферон (IFN-γ) и интерлевкин-2 (IL-2). Клиничната манифестация на белодробната саркоидоза зависи от интензивността на алвеоларното възпаление. В някои случаи алвеолитът остава субклиничен, проявявайки се с кашлица, диспнeя или гръдни болки. Алвеолитът при саркоидоза представлява локална експресия на дисеминирана имунологична реакция. Интересно е положението при случаи с екстраторакална саркоидоза, където липсват клинични симптоми, а анализът на БАЛ може да покаже прояви на алвеолит.
При белодробна саркоидоза БАЛ показва лимфоцитоза, ниски или нормални гранулоцити и увеличено CD4+/CD8+ съотношение над 3.5. Тези прояви са неспецифични. Броят на полиморфонуклеарните неутрофили в БАЛ е по-висок при по-тежките случаи. Увеличеният брой мастни клетки (мастоцити) в БАЛ се свързва с по-лоша прогноза. Няма сигнификантна корелация между началното CD4+/CD8+ съотношение в БАЛ и последващия изход или отговор на лечение. Факт е, че въпреки интензивния алвеолит, при синдрома на Löfgren спонтанното обратно развитие е при над 85% от болните.
Сцинтиграфия с 67-галиев цитрат. Може да даде положително натрупване в белодробния паренхим, торакални лимфни възли и екстрапулмонални места, ангажирани от саркоидоза. Същевременно при 40% натрупването е при болни с нормална рентгенограма. Наличието на позитивни ламбда- и панда-признаци е високо специфично за саркоидоза. Скенирането може да бъде от полза за идентифициране зоните за биопсия. Галиевото натрупване бързо се повлиява от кортикотерапията и тази техника не е показана при болни, които са на лечение.
Позитрон-емесионна томография. Този метод също показва зони на активно грануломатозно възпаление при саркоидоза. Техниката изисква един ден и може да бъде повече в полза от скенирането с галий67. Обаче този метод все още има ограничено приложние при саркоидоза.
Специфични усложнения при торакална саркоидоза
Некротизиращ саркоиден ангиит и грануломатоза. Описан е за първи път от Liebow през 1973 г. като вариант на саркоидоза, характеризиращ се с белодробен васкулит, грануломи и белодробни нодули на рентгенография. Хистологичните прояви включват: (1) грануломатозен васкулит, ангажиращ артерии и вени; (2) конфлуиращи не-некротизиращи грануломи, ангажиращи бронхи, бронхиоли и бял дроб; (3) вариабилна степен на фиброза; (4) екстензивна паренхимална некроза. Не се наблюдават прояви на системен васкулит. Клиничните и рентгенови прояви са подобни на нодуларна саркоидоза, при която основните хистологични прояви са от локални нодули, състоящи се от маси от грануломи и хиалинизирана съединителна тъкан. Преобладаващата част от авторите, занимаващи се с грануломатоза, считат болестта за вариант на саркоидозата. Прогнозата най-общо е добра и при повечето от болните промените се резорбират спонтанно или в отговор на терапията.
Белодробно-съдово ангажиране при саркоидоза. Установява се хистологично с отворена белодробна биопсия при 42-89% от болните с белодробна саркоидоза. Обаче от клинична гледна точка сигнификантното белодробно-съдово ангажиране не е често. Пулмонална артериална хиертония (ПАХ) се отчита при 1-5% от болните със саркоидоза. Механизмите, отговорни за ПАХ, вероятно включват: (1) хипоксична вазоконстрикция; (2) инфилтрация и/или облитерация на пулмоналната артерия в резултат на грануломатозен или фибротичен процес; (3) външна компресия на големи белодробни артерии от увеличени лимфни възли. При едно проучване на болни със саркоидоза в III стадий налягането в белодробната артерия е било повишено в 50% от болните в покой и в 100% при усилие. В тези случаи КТ-промени могат да са от полза за ПАХ: (1) главен диаметър на белодробната артерия над 29 mm; (2) съотношение на диаметъра на главната белодробната артерия и асцендентната аорта над 1.
Други редки съдови усложнения при саркоидоза включват: (1) белодробна артериална стеноза от грануломатозно ангажиране на съдове; (2) външна компресия на белодробните артерии от увеличени хилусни лимфни възли или фиброзиращ медиастинит и (3) белодробна венооклузивна болест (резултат от обструкция на интерлобуларни септални вени от грануломи или периваскуларна фиброза).
Белодробен тромбоемболизъм (БТЕ). При саркоидоза е описван при пациенти с липсващи известни рискови фактори. Тези болни се оплакват от остро начало на болестта с гръдни болки и диспнея, съпътствани с вентилационно-перфузионни нарушения, насочващи към БТЕ. Последващи изследвания с белодробна ангиография или скениране с 67-галиев цитрат демонстрират данни за белодробна (в някои случаи екстраторакална) саркоидоза с компресия от увеличени лимфни възли на лобарна или сегментна белодробна артерия. Едно проучване на D-димер при 28 болни, суспектни за БТЕ и саркоидоза, намира повишение на титъра при 11 от тях (39.3%). Същевременно се установява позитивна корелация на повишените D-димер титри с налично интерстициално ангажиране на саркоидозата, нисък ДК, повишени серумни нива на АКЕ и наличие на диспнея. Саркоидозата трябва да се има предвид при диференциална диагноза на острия БТЕ.
Бронхиална стеноза или компресия на бронхи. Може да се наблюдава при саркоидоза в резултат на грануломатозно възпаление на бронхиалната стена, външна компресия от увеличени хилусни лимфни възли или дисторзия на големи бронхи в крайния стадий на паренхимна саркоидоза. Като резултат от стенозата може да се получи ателектаза на лоб или сегмент (често на десен среден дял). Стеноза при бронхоскопия се установява в 2-26% от болните, като в над 50% е на проксималните бронхи. Бронхоскопската находка включва единични локални стенози, мултиплени локални стенози и дифузно стеснение на бронхиалното дърво. При всички случаи бронхиалната мукоза изглежда оточна и възпалена на мястото на стенозата. Типични клинични прояви на проксималната ендобронхиална стеноза включват диспнея, кашлица, инспираторни свиркащи хрипове или стридор. Ранното започване на кортикостероидна терапия може да бъде ефикасно по отношение на симптомите и белодробната дисфункция. Обратно, забавянето на терапията може да доведе до фиксиране на стенозата и персистиране на вентилаторните дефекти. Дилатация на ендобронхиални стенози може да доведе до облекчение на болните, които са рефрактерни на медикаментозната терапия.
Синдром на горна празна вена. Наблюдава се в резултат на екстензивна фиброза, водеща до стеснение или обструкция на горна празна вена или бронхи. Тя е рядко явление и има описани само шест случая в достъпната литература. Дори големи увеличения на медиастинални лимфни възли не водят до компресия на горна празна вена.
Плеврално ангажиране. Наблюдава се рядко, при около 1-7% от пациентите, като плевралните изливи могат да са трансудативни или ексудативни, а лимфоцитоза се наблюдава в две трети от случаите. Плевралните сраствания са чести, но обикновено не се причиняват от плеврално ангажиране, а по-скоро се дължат на фибротична реакция от екстраторакална съединителна тъкан и мазнина.
Саркоидозата рядко може да усложни HIV-инфекция. Повечето случаи на саркоидоза при HIV-инфектирани пациенти се развива след започване на високо активна анти-ретровирусна терапия. Рентгеновата и хистологичната находка са подобни като при саркоидоза и неинфектирани.
Саркоидоза може да се манифестира след тип-1 интерферон терапия (IFN-alpha или IFN-beta), използвани за лечение на вирусен хепатит, мултиплена склероза и различни автоимунни и малигнени болести. Въпреки не често, начало или рецидив на саркоидоза може да усложнят терапията с IFN-alpha или IFN-beta. В такива случаи се налага прекъсване или редуциране на кортикостероидите, когато са нужни при някои болни.
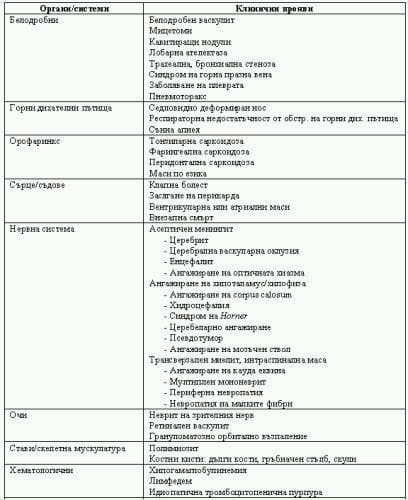
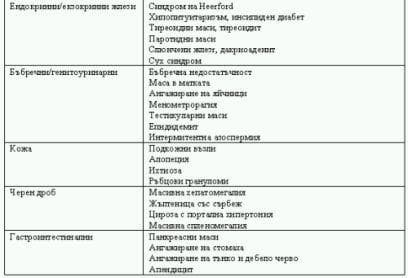
Други редки манифестации на саркоидозата са отразени на Табл. 4.
Таблица 4. Редки манифестации на саркоидоза по органи и системи.
Изводи. Саркоидозата е мултисистемна болест, но засягане на белия дроб се наблюдава приблизително в над 90% от случаите. Най-честите белодробни клинични прояви са непродуктивна кашлица, диспнея и гръдни болки. Диагнозата на белодробната саркоидоза се поставя от промените на белодробната рентгенограма – двустранна хилусна лимфаденоратия, със или без паренхимни промени, с неказеифициращи грануломи от тъканната биопсия. Рентгенологичните, клиничните и лабораторните находки при белодробна саркоидоза може да са прогностични.
Естественият ход на саркоидозата включва спонтанна ремисия при 60-70% от болните, хронично и прогресивно развитие при 10-30%, саркоидозно екстрапулмонално ангажиране при 4-7% и смъртност при 1-5% от болните вседствие най-често на респираторна, сърдечна или мозъчна недостатъчност.
Д-р Стоян Иванов, д.м., доцент, СБАЛББ „Св. София”, Медицински университет – София
Литература:
1. Иванов СТ. Саркоидоза и други грануломатози. Монография, София, 2000
2. Judson AM, et al. Sarcoidosis. Diffuse Lung Disease, 2007
3. Baughman PR. Therapevtic options for sarcoidosis. ERS Annual Congres, Copenhagen, 2005
4. Drent M. Sarcoidosis. Eur Respir J 2005
5. Newman LS, et al. Sarcoidosis. Prognosis in Respiratory Research 2007; 36
Коментари към Клинично представяне и белодробно ангажиране при саркоидоза