Кожни прояви при саркоидоза
Въведение и исторически преглед
Саркоидозата (sarco – плът, месо; eidos – подобно; osis – състояние) е мултисистемно, антиген-медиирано грануломатозно заболяване с неизвестен причинител, което засяга предимно млади индивиди, както и пациенти на средна възраст и се представя най-често с билатерална хилусна аденопатия, белодробен инфилтрат, очни промени или кожно засягане. Други органи и системи, като черен дроб, слезка, лимфни възли, слюнчени жлези, сърце, ЦНС, мускули, кости и др., също могат да бъдат засегнати. Диагнозата се поставя, когато клинико-радиографските находки са подкрепени с хистологични доказателства за неказеифициращи епителоидноклетъчни грануломи. Най-често срещаната неспецифична кожна проява е еrythema nodosum, която в асоциация с билатерална и/или дясна паратрахеална лимфаденопатия, със или без пулмонални инфилтрати, е характерна за остро протичащата саркоидоза и е известна като синдром на Löfgren.
Първото описание на саркоидоза принадлежи на английския дерматолог Johnatan Hutchinson, който през 1869 г. описва 58-годишен работник със симетрично разположени ливидни плаки по кожата на краката и ръцете; умира от бъбречна недостатъчност вследствие на подагра. Вторият пациент със саркоидоза, описан от Hutchinson, е г-жа Мортимър, 64-годишна жена, при която са налице надигнати, тъмночервени лезии по кожата на лицето и предмишниците, без улцерации, но с лека десквамация. Шест месеца по-късно лезиите се уголемяват по размер и степен на тежест. Разпознавайки, че не става дума за lupus vulgaris или друга форма на кожна туберкулоза, Hutchinson предпочита да нарича заболяването с името на неговия обект на изледване – болест на Мортимър1. По-късно неговите наблюдения, дискусии и лекции силно впечатляват друг известен по онова време доктор-офталмолог, д-р Артър Конан Доил, създателя на Шерлок Холмс. В един от разказите си, Приключенията на изрусения войник, той описва главния герой с кожна саркоидоза2, 3.
През 1889 г. френският дерматолог Ernest Besnier описва пациент с ливидни плаки по кожата на носа, ушите и пръстите и въвежда термина lupus pernio. През 1892 г. Tenneson докладва друг случай на lupus pernio, като описва хистопатологичната находка: „преобладаване на епителоидни клетки и разнообразие от гигантски клетки” в кожните лезии, което е патогномоничен хистологичен белег на заболяването. Заслугата на норвежкия дерматолог Caesar Boeck е в това, че първи забелязва връзката между кожните промени и увеличените лимфни възли при саркоидоза. Той подробно описва хистологичните промени в публикувано малко преди смъртта му обширно проучване на 24 случая с „доброкачествени милиарни лупоиди”, като при някои от тях се наблюдават засягане на бели дробове, кости, конюнктива, лимфни възли, слезка и носна преграда.
Jorgen Schaumann (1879-1953), дерматолог в болницата Saint Goran и Института Finsen, Стокхолм, първи предлага клиникопатологично определение на мултиситемната саркоидоза. Нарича я lymphogranulomatosis benigna с цел да я отграничи от малигнената гранулома на Hodgkin. Той излага своята теза в труд, написан през 1914 г., но статията е публикувана едва през 1936 г.4 Така болестта, която започва като любопитно кожно неразположение в Лондон, прераства в Осло в мултисистемно заболяване с грануломатозна хистология5.
Етиология и патогенеза
Въпреки над стогодишната история на заболяването, етиологията остава неизяснена. В противовес на идеята за единствен причинител съществуват становища в подкрапа на три основни теории.
Генетична теория. Саркоидозата е системно възпалително заболяване, характеризиращо се с натрупване на CD4+ T лимфоцити и макрофаги в присъствието на неказеифициращи епителоидни грануломи в засегнатите органи6. Засягането на определени фамилии и етнически принадлежности предполага, че съществува генетична предразположеност. Саркоидозата не е причинена от дефект в един единствен ген, а е сложно (мултифакторно) заболяване, вероятно вседствие на взаимодеиствие на фактори на околната среда и множество гени, някои от които със значителен ефект върху заболяването, а други – с релативно по-малък ефект.
Генетични вариации, които показват възприемчивост на пациента към болестта, се намират в локуси, оказващи влияние върху имунния отговор, Т-клетъчната функция или антигеното представене. Първоначално е доказано, че пациенти с клас I и клас II на HLA-алели имат увеличена възприемчивост към от саркоидоза. Човешкият MHC (major histocompatibility complex) е локализиран върху късото рамо на хромозома 6 (6p21) и е съставен от три класа – I, II, III. MHC клас I включва основно HLA-A, HLA-B, HLA-C гени; MHC клас II включва подкласовете HLA-DR, HLA-DQ, HLA-DP; локусът за MHC клас III е локализиран между предните два и съдържа гени, кодиращи TNF-α и TNF-β, протеини на комплемента (C4A, C4B, C2, Bf), ензими, участващи в синтезата на стероиди (CYP21A, CYP21B), и топлинно-шокови протеини (HSPA1A, HSPA1B, HSPA1L). Счита се, че определени HLA-гени, които са свързани с болестта, са отговорни за синтезата на HLA-молекули, в състава на които има специфични антигенни пептиди. Те могат да бъдат разпознати от CD4+ T лимфоцити, които, от своя страна, да инициират образуване на грануломатозен възпалителен процес с патологични промени.
Martinetti и сътр.7 откриват, че хетерогенността на HLA-полиморфизма се отразява в значителна степен върху разнообразието на клиничната картина и протичането на заболяването. При 233 пациента със саркоидоза се открива връзка с HLA-1, -B8, и -DR3. Пациенти, при които заболяването е ограничено само в белите дробове, са положителни за HLA-B27, но отрицателни за -B12 и -DR4. HLA-B13 и B35 са свързани с ранно начало на заболяване, докато HLA-DR3 – с благоприятно протичане на болестта.
При обширно проучване, в което участват 225 пациента от афро-американски произход и техни роднини като контролна група, е направено генотипизиране за 6 микросателитни маркери, покриващи MHC-региона8. За разлика от резултатите, докладвани при проучването ACCESS (А Case Control Etiologic Study of Sarcoidosis), авторите доказват, че не HLA-DRB1, a HLA-DQB1 показват най-силно връзката между генотипа и изявата на болестта9.
В съвременната литература е широко разпространено становището, че вариации в HLА-DRB1-гените оказват влияние на възпримчивостта към саркоидоза и нейната фенотипна изява. При приблизително повече от половината пациенти обаче HLA-гените изглежда не взимат участие в заболяването, откъдето произлиза необходимостта да се изучават и други гени, както MHC-свързани, така и локализирани в други хромозомни участъци. По-задълбочени генетични проучвания разкриват, че полиморфизмът на гена за ACE може да оказва влияние на заболяването, полиморфни вариации на TAP2-гена не предразполагат към саркоидоза, а присъствието на GLU-остатък на 69-о място в HLA-DPB1 може да окаже роля при клиничния ход на саркоидозата10.
Имунологична теория. Образуването на неказизифициращи грануломи е резултат от взаимодействие между антиген-представещи клетки (APC), самия антиген и Т-клетки. Имунният отговор към този антиген настъпва при генетично предразположен индивид (BTLN2), а тежестта на заболяването се определя от т.нар. болест-определящи гени – HLA и TNF. През първата фаза от образуването на гранулом макрофагите извършват засилена фагоцитоза на провокиращия антиген. След това той бива преработен по класическия MHCII-зависим път (поглъщане и смилане от лизозомния комплекс) с последващо увеличаване на антиген-спеифични CD4+ Т-лимфоцити. Активирането на тези макрофаги води до въвличане на мононуклеарни клетки, предимно моноцити и CD4+ T клетки, които се стремят да ограничат разпространението на антигена или патогена (Фиг. 1)11.
Т-клетките действат по два начина: от една страна, участват в разпознаване на антигена, а от друга, в усилване на локалния клетъчен имунен отговор. CD4+ клетки експресират α/β Т-клетъчни рецептори, които разпознават антигени с помощта на ко-взаимодействие на молекули от HLA клас II. Активирането на Т-клетките се осъществява също така с участието на B7:CD28/CTLA-4 (cytoxic T-lymphocyte associated protein) ко-стимулаторни молекули.
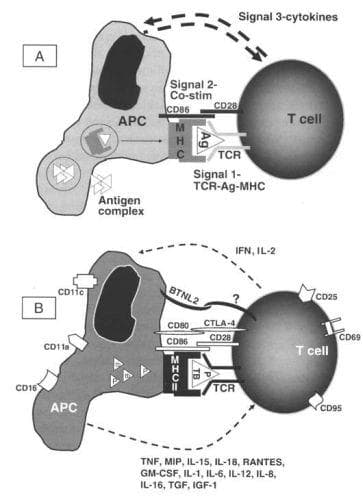
Фигура 1. Схема на имунологично взаимодействие11. (А) Антигенът е преработен от лизозомния комплекс и е представен на повърхността на MHC клас II молекула. TCL (Т-клетъчен рецептор) се свързва чрез своя вариабилен участък с Ag-MHC комплекса и стартира активирането на Т-клетката (Signal 1). Освен това, за пълното активиране на Т-клетката е необходимо допълнително (ко-стимулаторно) взаимодействие (Signal 2). Цитокиновата среда също спомага за усилване и удължаване на имунния отговор (Signal 3).
(B) Тази фигура демонстрира MHC-Ag-TCR-комплекс, антигени, цитокини, ко-стимулаторни молекули и активиращи маркери, които заемат важно място в имунопатогенезата на саркоида.
За увеличаването на клетките, участващи във възпалителния процес, допринася миграцията от периферната кръв12. Съществува преразпреление на CD4+ Т-клетки след разпознаване на специфична адхезионна молекула (напр. Е-selectin) върху ендотелния епител13. Веднъж компартиментализирани, CD4+ T-клетки започват синтезиране на цитокини (интерлевкин 2, IFN-γ, IL-8, TNF-α) и заедно с други ефекторни клетки на имунния отговор (макрофаги, NK-клетки и мастоцити) усилват лимфоцитната пролиферация и образуването на грануломи (Фиг. 2)14. През активната фаза на образуване на гранулома в зоната на възпаление се ангажират специфични клетки. В случая на саркоидоза доминират CD4+ Т-клетки. Въпреки това обаче, ако при формиране на гранулома участва голямо количество от даден антиген, това може да доведе до агресивно навлизане на неутрофили и еозинофили в мястото на възпалението, както е в случая на някои инфекциозни модели на образуване на грануломи. Дали образуваният гранулом ще се резорбира, ще персистира или ще доведе до фиброза, зависи само от клетките на възпалението, регулаторните клетки, апоптозата и взаимодеиствието на проинфламаторните (TNF, IFN) и анти-инфламаторните (TGF, IL10) цитокини (Фиг. 3)11.
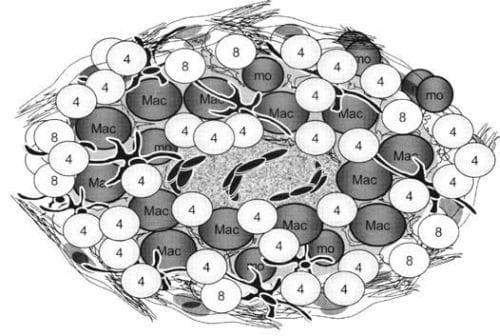
Фигура 2. Строеж на саркоиден гранулом. Състои се предимно от CD4+ Т-клетки, епителоидни макрофаги и гигантски клетки. Моноцитите първоначално преобладават и са прекурсори на макрофагите. CD8+ Т-клетки присъстват, но са малко на брой и разположени предимно по периферията на гранулома. В зависимост от мястото на образуване на гранулома дендритни клетки са вмъкнати между интрацелуларния колагенен матрикс. Периметърът от фибробласти е обичаен за този вид обазувания.
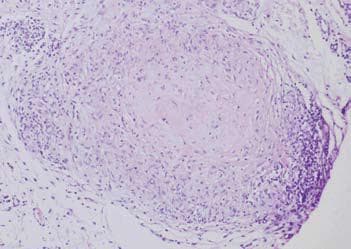
Фигура 3. Хистологичен вид на саркоиден гранулом.
Инфекциозна теория. Въпреки над стогодишната история на заболяването, все още липсват сигурни доказателства за определен инфекциозен агент. Някои случаи на развитие на саркоидоза след трансплантация на органи от болни на здрави индивиди предполага, че причината може да е инфекциозна. Най-голямото етиологично клинично проучване ACCESS (A Case Controlled Etiologic Study of Sarcoidosis ), в което вземат участие над 700 болни и техните роднини, дава данни за взаимодействие на различни инфекциозни причинители15.
Връзката между туберкулоза и саркоидоза остава противоречива. Различни микобактериални инфекции могат да причинят лезии, клинично и хистологично неразличими от тези при саркоидоза. В този контекст PCR-анализи на тъкани, получени от пациенти, болни от саркоидоза, от Средиземноморския басейн, показва наличие на специфична за микобактериалните щамове ДНК в значително по-висок процент от отрицателните на туберкулоза контроли. При проучване в Северна Америка се доказва наличието на ДНК от микобактериален произход (M. tuberculosis) в проби от лимфни възли, докато в Германия такава връзка не е открита16. Това води до заключение, че грануломатозните лезии при саркоидоза могат да не се дължат на микобактериална инфекция17.
Поради все по-широкото навлизане на PCR-методиката в практиката възникват и въпроси относно нейната достоверност и показания за приложение. Това обяснява защо високо чувствителни молекулни техники като PCR често не могат да индентифицират генетичния отпечатък на инфекциозния агент в тъкани от пациенти със саркоидоза или екстракт на Kveim (екстракт от слезка или лимфни възли на болни от саркоидоза). PCR не е добро средство за откриване на етиологичен причинител, защото не разграничава жиснеспособни от нежиснеспособни микобактерии, както и заради факта, че е много чувствителна и пробите лесно може да се замърсят. Използвайки селективни анализи на ниско разтворими белтъчни агрегати от засегнати тъкани, Mollet и сътр. идентифицират микобактериална каталазна пероксодаза (mKatG) в повечето случаи със саркоидоза и при нито един от контролите. Вземайки предвид, че подкожно инжектиране на екстракт на Kveim предизвиква локална забавена грануломатозна реакция само при пациенти, болни от саркоидоза, а системното инжектиране на пробата на Freund (микобактериални антигени) предизвиква белодробни изяви, които наподобяват саркоидоза, е очевидно, че нежизнеспособни компоненти от M. tuberculosis са способни да предизвикат саркоидо-подобни лезии. Тези наблюдения обаче не могат да изпълнят постулата на Koch, който включва серия условия, за да може да се твърди, че даден организъм е причинител на инфекциозно заболяване: причинителят трябва да се открива при всички случаи на заболяване; инокулации с култури на организми от болен трябва да предизвикват болестни промени в чувствителни към болестта животни; организми от тези животни трябва да се изолират и да дават растеж на култури. Друго доказателство срещу ролята на M. tuberculosis в патогенезата на саркоидоза е невъзможността да се култивират микобактерии от саркоидозна тъкан, както и фактът, че при използване на имуносупресивни медикаменти при болни от саркоидоза не се развива фулминантна микобактериална инфекция. Ваксинацията с BCG също не намалява риска от развитие на болестата и противотуберкулозните средства са неефективни, както би се очаквало при една микобактериална патогенеза.
Освен M. tuberculosis още няколко инфекциозни причинитела се дискутират в литературата. Един от тях е Propionibacterium acne s. granulosum. Тази взаимовръзка е обект на изследване в популацията на Япония, където са намерени следи от ДНК на Propionibacteium в стъкловидното тяло на окото при пациенти със саркоидоза18,19. Подобно проучване е направено и за доказване на ДНК на Propionibacterium в лимфни възли чрез използване на PCR-технология. Открити са ДНК фрагменти от P. acne и P. granulosum в 106 от 108 лимфни възли при пациентиq болни от саркоидоза в Япония, докато за пробите на болни от Средиземноморския басейн е по-характерно присъствието на антигени от M. tuberculosis 20. Животинските модели предоставят най-убедителни доказателства в полза на причиноследствената връзка между P. acne и саркоидоза. При инжектиране на P. acne в зайци се получава локална грануломатозна реакция21.
Други инфекциозни причинители като Borrelia burgdorferi, обект на проучване в Китайската популация, и Rickettsia Helvetica, която представлява интерес в скандинавските страни, подлежат на задълбочени клинични изследвания22, 23.
Освен бактериални, в патогенезата на саркоидозата се разглеждат и вирусни компоненти като Epstein-Barr, Herpes Simplex и др. Изключение прави проучването на Di Alberti и сътр., които доказват, че ДНК от Human herpes virus 8 се съдържа в по-голяма степен в проби от тъкани на болни, за разлика от контроли24. Последващо проучване при друга популация от пациенти не успява да докаже такава връзка. Granieri и сътр. намират само 8 пациенти, боледуващи от HIV и саркоидоза едновременно25. Mirmirani и сътр. описват развитие на саркоидоза след възстановяване на имунитета при болни от HIV, постигнато чрез антитретровирусна терапия26.
Резултатите от ACCESS потвърждават теорията, че саркоидоза може да се предизвика от много инфекциозни агенти и риска от развитие на болестни промени зависи от взаимодействието на предизвикващия антиген и възприемчивостта на приемника.
Саркоидозата се влияе и от околната среда. Някои неорганични антигени, като глина, талк, боров полен, оксалоза, берилий, се наблюдават често в етиологията на заболяването27. Връзка между работна среда и развитие на саркоидоза се забелязва при работещи в болнична среда, пожарникари и военноморски персонал на самолетоносачи28. Саркоидозата е по-често срещана при непушачи, отколкото при пушачи29. Wilsher и сътр. откриват зависимост между изяви на болестта и сезонност предимно през пролетните месеци30. Това предполага включване на фактори на околната среда в етиологията на заболяването.
Кожни прояви при саркоидоза. Саркоидозата е мултисистемно заболяване, като засягане на кожата се наблюдава при 20-35% от пациентите. Кожните промени се разделят на специфични и неспецифични в зависимост от наличието на неказеифициращи грануломи в хистологичните препарати. Най-чести специфични лезии са макулопапули, плаки, възли, lupus pernio, цикатрициална инфилтрация, алопеция, улцерозни лезии и хипопигментация. Най-често срещана неспецифична кожна лезия е erythema nodosum. Други автори включват към неспецифичните изменения калцификати, пруриго, еритема мултиформе, промени в нокътните плочки, синдром на Sweet.
Специфични кожни лезии. Папули и макулопапули. Макулопапулозните изменения са най-често срещаният тип кожни лезии при саркоидоза. Те са асимптоматични, червенокафяви или с ливиден цвят, по малки от 1 cm в диаметър и обикновено засягат областта на лицето – клепачи, периорбитална област и назолабиални гънки. Могат също така да засегнат всяка една област, включително и устната кухина, където създават диференциално-диагностично затруднение с болестта на Fordyce. Често макулопапулозните саркоиди са предвестник или начало на системно засягане. Те могат да персистират и да се уголемят, като се слеят и образуват плаки или ануларни лезии. Може да се наблюдава спонтанна резорбция със или без атрофичен белег. При диаскопия може да се наблюдават лезии с цвят на ябълково желе, но това не е специфичен, нито е задължителен белег, както при туберкулоза. Папулите като цяло са свързани с по-леко протичане на системното заболяване, като често настъпва обратно развитие за някоко години. Биопсията на папулозните лезии разкрива наличие на неказеифициращи грануломи, локазилирани суперфициално в папиларната и горната ретикуларна дерма. Диференциалната диагноза на макулопапулозните саркоиди е широка и в зависимост от локализацията им включва: xanthelasma, acne, rosacea, trichoepithelioma, syphilis, eruptio polimorpho-solaris, lupus erythemathosus, adenoma sebaceum, lichen planus, syringoma, granuloma anulare и др. (Фиг. 4).
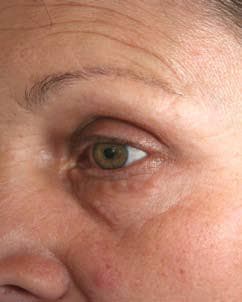
Фигура 4. Кожни промени от саркоидоза по долен клепач.
Плаки. Саркоидните плаки най-често са с окръглена или овална форма, симетрично разположени, червенокафяви на цвят, инфилтрирани лезии. Засягат се предимно екстензорните повърхности на крайниците, лицето, скалпа, гърба и глутеусите (Фиг. 5). Плаките се асоциират с по-тежко протичане на заболяването и се резорбират с образуване на цикатрикси. Интерес представлява ануларната разновидност на саркоидните плаки с просветляване в центъра, придавайки кокарден вид на лезията. Хистологичното изследване показва наличие на неказеифициращи грануломи, които се разпростират по цялата дебелина на дермата. Ангиолупоид е термин, използван за описание на саркоидни плаки или нодули, които развиват телангиектазии по своите повърхности. При диаскопия телангиектатичния съдов компонент изчезва напълно.
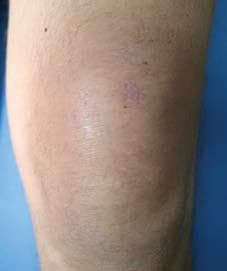
Фигура 5. Кожни промени от саркоидоза по екстензорна повърхност на коленна става.
Саркоидните плаки могат да наподобяват lupus vulgaris, necrobiosis lipoidica, morphea, lepra, leishmaniosis cutis, lichen planus, eczema nummulare, кожен Т- или В-клетъчен лимфом, сарком на Kaposi, lues secundaria, erythema gyratum repens и др. Саркидозата може да се прояви и с псориазоформени лезии. Този необичаен клиничен вариант представлява плаки, покрити с крусти и сквами, локализирани по кожата на лакти и колена. Измененията могат да образуват полициклични фигури и да претърпят обратно развитие с образуване на цикатрикс. Тази особеност, която настъпва по-късно във времето, е съществена за разграничаване на саркоидните псориазоформени плаки от истинския псориазис.
Подкожни възли. Необичайна форма на саркоидоза, позната като саркоидоза на Darier-Roussy, е представена от множествени асимптоматични до леко болезнени, подвижни, окръглени, с цвета на кожата нодули. Те могат да персистират няколко месеца и се асоциират с по-тежко протичане на болестта, със системно засягане, особено с билатерална хилусна лимфаденопатия. Тази форма на саркоидоза трябва да се различи клинично от туберкулоза, дълбока микоза, кожни метастази от висцерални неоплазми или мелигнен меланом, епидермоидни кисти, липоми, ревматоидни нодули, erythema induratum и др.
Lupus pernio. Това е най-характерната кожна лезия при саркоидоза, срещана предимно при пациенти с дълго персистиране на белодробната симтоматика на заболяването. Характерни са неболезнени, червено-розови или ливидни, инфилтрирани малки възли или плаки, засягащи носа, букалната област, ушите, устните и челото. Ушните миди могат да се инфилтрират, което е характерно за саркоидозата и лепрата. Lupus pernio обикновенно има хроничен ход и често се засягат горни дихателни пътища. Улцерации на носа могат да съпътстват тази форма на саркоидоза (Фиг. 6). Диференциалната диагноза включва Lupus erythematosus, Т- или В-клетъчен кожен лимфом, rhinophyma и др.
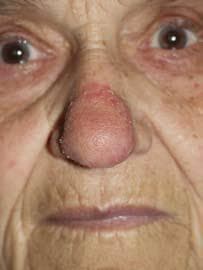
Фигура 6. Lupus pernio.
Инфилтрирани цикатрикси. Характерна особеност на саркоидозата е инфилтрирането на стари цикатрикси. Цикатриксите променят цвета си в червено или розово-кафяво и се уплътняват в рамките на дни или на няколко седмици. Лезиите не са сърбящи и са белег на екзацербация на заболяването. Появата на саркоидни грануломи в белези се свързва с извънторакално системно засягане. Стари татуировки и места, в които има чужди тела, също могат да се инфилтрират от саркоидни грануломи. Що се отнася до татуировките, важно е да се отдиференцира саркоидоза, причинена от системно заболяване, или саркоидоза в резултат от реакция към пигмента на татуировката в зависимост от това дали реакцията се наблюдава само в единия цвят на татуировката, или обхваща повече цветове. В диференциалната диагноза на саркоидоза в цикатрикси на първо място са келоидите.
Алопеция. Саркоидоза на скалпа е рядка изява на болестта, най-често съобщавана при пациенти от афро-американски произход. Тя се представя от цикатрициална клинична картина или такава, при която не се образуват белези. Лезиите са локализирани или дифузно разположени. Може да наподобяват alopecia areata или да са представени от еритемни плаки, подобни на себореичен дерматит. Наблюдават се и инфилтрирани плаки и възли.
Понякога лезиите наподобяват липоидна некробиоза на лицето и скалпа и са необходими множество биопсии, за да се постави диагнозата. Takahashi и сътр. докладват за наличие на неказеифициращи грануломи в леко надигнат маргинален ръб на лезиите, но не и в центъра, което трябва да се отчита, когато се избира място за биопсия31.
Улцерации. Това е рядко усложнение на саркоидоза, засягащо предимно млади момичета. Могат да се оформят във вече развити саркоидни плаки. Клинично се представят от некротични язви с виолетов надигнат ръб и атрофична основа, заобиколени от хиперпигментни жълти плаки с телангиектазии, наподобяващи necrobiosis lipoidica. Най-често се засяга претибиална област, но може да се обхване лице, туловище и перинеум. Появата на улцерации обикновенно се свързва със системно засягане. В диференциална диагноза трябва да се имат предвид necrobiosis lipoidica, xanthogranuloma necrobiotica и др.
Ихтиозоформена саркоидоза. Тя се описва като асимптоматични, добре свързани, полигонални сквами, локазизирани по долни крайници. Както и при другите изяви на кожна саркоидоза, ихтиозоформената саркоидоза също може да предхожда системно засягане. Диференциалната диагноза на придобита ихтиоза включва малигнени заболявания, заболявания на съединителната тъкан, ендокринни разтройства, инфекции, хронично недохранване, медикации.
Други изяви на болестта включват едем на долни крайници, хипопигментации, засягане на нокти, саркоидоза на лигавици.
Саркоидозата на лигавици. При нея се засяга устна и носна кухина, и аногенитална област. Клиничната изява е разнообразна, но най-често се представя от локален оток, малки възли и наличие на язви. Необичайно е засягането на гениталната лигавица под форма на улцериращи лезии, вулварни и перианални папули, уголемяване на скротума и пениса (без да има въвличане на лимфни възли), и дифузна нечувствителна маса в скротума. В диференциалната диагноза се включва генитален плоскоклетъчен карцином, идиопатичен грануломатозен вулвит, остър епидидимоорхит, сифилис, туберкулоза, болест на Crohn, реакция към чуждо тяло, lymphogranuloma venereum и др.
Неспецифични кожни лезии
Нодозен еритем (НЕ). Той е най-честа изява на паникулит. Представен е от заоблени, леко надигнати, неулцериращи, болезнени червени възли в кожата и подкожната тъкан. Те са симетрични и най-често локазизирани билатерално по предната част на тибиалната повърхност. Нодулите се самоограничават и претърпявят обратно развитие за една до шест седмици. Цветът им се променя от ярко червеникав до кафяво-жълт, наподобяващ синини от нараняване. Стари лезии често присъстват в комбинация с нови, при което са в различен стадий на еволюция – т. нар еволютивен полиморфизъм. Придружаващи симптоми, като треска, физическо неразположение, също могат да присъстват.
Нодозният еритем е реактивно заболяване, което по-често засяга млади жени и може да се причини от хетерогненна група заболявания. Въпреки че се смята за вследствие на циркулиращи имунни колмплекси, патогенитичната им роля все още не е напълно определена. Хистопатологичната картина се представя от периваскуларна неутрофилна реакция, придружена от септален паникулит в дълбокия дермис и подкожната тъкан, като епидермисът изглежда нормален и хистопатологично в него не се наблюдават изменения32.
Етиологията на НЕ се свързва с голяма група инфекции, лекарства и системни болести, а може да бъде и идиопатична. По правило е най-честата неспецифична (негрануломатозна) кожна изява на саркоидозата. Почти винаги се появява в острата фаза на заболяването заедно с билатерална хилусна лимфаденопатия (БХЛ). Връзката между двете е забелязана за първи път от Löfgren и Lundbäck, последвани от James и сътр.33 Тази форма на саркоидоза е известна като синдром на Löfgren (билатерална хилусна лимфаденопатия със или без белодробна фиброза, полиартрит, ирит)34.
Нодозен еритем, асоцииран със саркоидоза, не се отличава от такъв, развит вследствие на други болестни причини. При саркоидозата НЕ почти винаги се придружава от БХЛ, наблюдавана на рентгенограма на гръден кош. Придружава се и от полиартралгии предимно в глезенни и коленни стави, но и други по-големи стави също могат да бъдат засегнати.
Рентгенологичните данни за БХЛ обикновенно присъстват при вече поставена диагноза на НЕ. Най-често графията показва хилусна лимфаденопатия (стадий I). В някои случаи БХЛ може да се придружава от инфилтрация на паренхима на белия дроб (стадий II), обикновенно с преобладаване в средни и горните лобове. При стадий III има белодробни инфилтрати без БХЛ, което е рядко начало на синдрома на Löfgren, а стадий IV се представя от белодробна фиброза.
При повечето пациенти може да се наблюдава завишени нива на ангиотензин-конвертиращия ензим (ACE), лимфоцитопения, лека еозинофилия, ускорена СУЕ. Повече от 50% от пациентите имат завишени нива на АСЕ, което се дължи на грануломните лезии. Тези тестове са спомагателни и са полезни за доуточняване на диагнозата, когато има съмнение за това заболяване. Тестът на Kveim-Siltzbach е положителен в 78% от пациентите. Този метод, при който екстракт от слезка на болен от саркоидоза се инжектира в кожата на пациент със съмнение за това заболяване, се използва, когато другите клинични и лабораторни данни са недостатъчни или противоречиви. Тестът на Kveim има диференциално-диагностична стойност по отношение на туберкулоза и други белодробни изменения.
Доказателствена стойност има високоразделителната компютърна томография (ВРКТ) и бронхоалвеоларния лаваж (БАЛ), при който се наблюдава покачване на процента на лимфоцити (повече от 30%) дори при стадий I, което предполага бързо напредващ алвеолит. Кожната анергия е характерна за саркоидоза. При пациенти, при които се наблюдава НЕ, наличие на едностранна хилусна лимфаденопатия и наличие на положителен туберкулинов кожен тест, може да се мисли за туберкулоза.
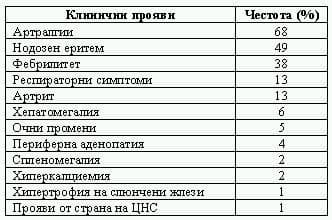
Въпреки че диагнозата на НЕ е предимно клинична, биопсията може да помогне за поставянето й. В биопсичния материал не трябва да се търсят неказеифициращи грануломи, понеже те не присъстват там. Връзката между НЕ и БХЛ в присъствие на алвеолит е достатъчна за поставяне на диагноза саркоидоза. Въпреки това могат да се засегнат и други системи. Според изследване на Mana и сътр., проведено сред 186 пациенти, клиничните прояви на синдрома на Löfgren могат да бъдат представени на Табл. 135.
Таблица 1. Клинични манифестации на синдром на Löfgren.
Лечнието е трудно поради неизвестната етиология, непредсказуемата еволюция (има описани случаи на спонтанна регресия), интердисциплинарния характер на заболяването, липсата на достатъчно проучвания и др. Златен стандарт при лечението са системните кортикостероиди (prednison, decortin, methylprednisolon и др.) в умерени дози – 30-40 mg/дневно (или по 0.5-1 mg/kg/дневно) за 8-12 седмици. Лечението е продължително и дозата бавно се намалява до 10 mg дневно за 15 до 18 месеца. Системното кортикостероидно лечение може да се прилага и при бременни жени със саркоидоза (без опасност за плода). Ефективността на системната кортикостероидна терапия е над 90% и може да се прилага при всички форми на кожно засягане36.
Локалното приложение на мощни кортикостероиди (clobederm, dermovat) при Lupus pernio и други форми на кожна саркоидоза за 10 седмици дава добри терапевтични резултати. Интралезионното инжектиране на triamcinolon еднократно месечно също се използва при кожни прояви на болестта. Алтернативно лечение на кожните саркоиди (lupus pernio и др.) са синтетичните антималарични средства (chloroquine, hydroxychloroquine). Те се прилагат при неефективност и наличие на нежелани ефекти на кортикостероидите. Синтетичните антималарични средства се прилагат в следните дози: chloroquine (Resochin – 4 mg/kg/дневно) и hydroxychloroquine (Plaquenil – 2-6.5 mg/kg/дневно) при клиничен контрол от офталмолог за промени в ретината. Първите резултати се наблюдават след шеста седмица поради бавно настъпващ ефект на антималаричните средства. Цитостатиците се прилагат при системни, тежки и резистентни на друго лечение форми на саркоидоза. Methotrexate в дози 25 mg/седмично за три месеца се прилага при кожни саркоиди, резистентни на кортикостероидно лечение, и при засягане на очите. При някои болни с остро възникнали кожни лезии и белодробно засягане приложението на ниски дози methotrexate (10-15 mg/седмично в продължение на две години) е довело до добри резултати. Има съобщения за отлични терапевтични резултати от комбинирането на methotrexate – 10-15 mg/седмично с кортикостероиди (prednisolon – 30 mg/дневно). Chlorambucil е прилаган при болни с белодробна и медиастинална саркоидоза с подобрение на ренгенологичната картина, но без повлияване на кожната симптоматика. Azathioprin (Imuran) е прилаган в дози 100-150 mg/дневно, комбиниран с кортикостероиди в ниски дози. Общото мнение е, че саркоидозата не е индикация за лечение с цитостатици. Други медикаменти, използвани при лечение на хронична кожна саркоидоза, са doxycyclin и thalidomide. Съобщават се добри резултати от лечение с doxycyclin – 200 mg/седмично за 8 седмици, с ремисия на заболяването. Thalidomide е прилаган успешно в дози 200 mg/дневно за 2 седмици, след това – 100 mg/дневно за 11 седмици и след това – по 100 mg през ден. Друга успешна схема на лечение с thalidomide е 2.2 mg/kg за период от 2 седмици до 21 месеца, самостоятелно или в съчетание с ниски дози кортикостероиди (prednisone – 2-6 mg/дневно). Ретиноидите (isotretinoin, roaccutane) в дози 1mg/kg/дневно за 1-2 месеца също дават добър резултат при кожна саркоидоза. Allopurinol (Milurit – 100-300 mg/дневно) показва благоприятен терапевтичен ефект при акрална кожна саркоидоза. Clofazimine (Lamprene – 100 mg 3 пъти дневно, за 4-6 месеца) се прилага с успех при някои болни с кожна форма на саркоидоза.
Никола Иванов, Мирослава Кадурина, Борислав Димитров, Стоян Тонев
Никола Иванов, д-р, асистент, Клиника по дерматовенерология и алергология, Военномедицинска академия – София
Мирослава Кадурина, д-р, д.м., доц, Началник клиника по дерматовенерология и алергология, Военномедицинска академия – София
Борислав Димитров, д-р, ст. асистент, Клиника по дерматовенерология и алергология, Военномедицинска академия – София
Стоян Тонев, д-р, д.м., доц, Началник Военномедицинска академия – София
Литература
1.Hutchinson J. Mortimer’s Malady. A form of lupus pernio. Arch Surg (London) 1898; 9: 307-15
2.Hutchinson J. Anomalous diseases of skin and fingers: case of livid papillary psoriasis? Illustrations of clinical surgery. London, J and A Churchill; 1877. p. 42-3
3.Conan Doyle A. The adventure of the blanched soldier. The complete Sherlock Holms. New York: Doubleday; 1930
4.Schaumann J. Lymphogranulomatosis benigna in the light of prolonged clinical observations and autopsy findings. Br J Dermatol 1936; 48: 399-446
5.Boeck C. Multiple benign sarcoid of the skin. Norsk Mag Laegevid 1899; 14: 1321-45
6.Newman LS, Rose CS, Marier LA. Sarcoidosis. N Engl J Med 1997; 336: 1224-34
7.Martinetti M, Tinelli C, Kolek V, Cuccia M, Salvaneschi L, Pasturenzi L, et al. The sarcoidosis map: a joint survey of clinical and immunogenetic findings in two European countries. Am J Respir Crit Care Med 1995; 152: 557-64
8.Rybicki BA, Maliarick MJ, Poisson LM, et al. The major histocompatibility complex gene region and sarcoidosis susceptibility in African Americans. Am J Respir Crit Care Med 2003; 167: 444-9
9.Iannuzzi MC, Maliarik MJ, Poisson LM, Rybicki BA. Sarcoidosis susceptibility and resistance HLA- BQB1 alleles in African Americans. Am J Respir Crit Care Med 2003; 167: 1225-31
10.Fan C, Nylander PO, Sikstrom C, Thunell M. Orosomucoid and haptoglobin types in patients with sarcoidosis. Exp Clin Immunogenet 1995; 12: 31-5
11.Aliya Noor, Kennth S Knox. Immunopathogenesis of sarcoidosis. Clinics in dermatology 2007; 25: 250-258
12.Crystal RG, Bitterman PB, Rennard SI, Hance AJ, Keogh BA. Interstitial lung diseases of unknown cause: disorders characterized by chronic inflammation of the lower respiratory tract. N Engl J Med 1984; 310: 154-66
13.Hamblin AS, Shakoor Z, Kapahi P, Haskard D. Circulating adhesion molecules in sarcoidosis. Clin Exp Immunol 1994; 96: 335-8
14.Agostini C, Costabel U, Semenzato G. Sarcoidosis news: immunologic frontiers for new immunosuppressive strategies. Clin Immunol Immunopathol 1998; 88: 199-204
15.Kreider ME, Christie JD, Thompson B, et al. and for the ACCESS Research group. Relationship of the environmental exposures to the clinical phenotype of sarcoidosis. Chest 2005; 128: 207-15
16.Drake WP, Pei Z, Pride DT, Collins RD, Cover TL, Blazer MJ. Molecular analysis of sarcoidosis tissue for Mycobacterium species DNA. Emerg Infect Dis 2002; 8: 1334-41
17.Richter E, Greinert U, Kirsten D, et al. Assessment of mycobacterial DNA in cells and tissue of mycobacterial and sarcoid lesions. Am J Respir Crit Care Med 1996; 153: 375-80
18.Hosoda Y, Sasagawa S, Yamaguchi T. Sarcoidosis and tuberculosis: epidemiological similarities and dissimilarities. A review of a series of studies in a Japanese work population (1941-1996) and the general population (1959-1984). Sarcoidosis Vasc Diffuse Lung Dis 2004; 21: 85-93
19.Yasahara T, Tada R, Nakano Y, et al. The presence of Propionibacterium spp. In the vitreous fluid of uveitis patients with sarcoidosis. Acta Ophtalmol Scand 2005; 83: 364-9
20.Gazouli M, Ikonomopoulos J, Trigidou R, Foteinou M, Morera J. High prevalence of Mycobacterium tuberculosis DNA in biopsies from sarcoidosis patients from Catalonia, Spain. Respiration 2006; 73: 20-6
21.Ichiyasu H, Suga M, Matsukawa A, et al. Functional roles of MCP-1 in Propionibacterium acnes- induced, T-cell mediated pulmonary granulomatosis in mice. Am J Pathol 2004; 165: 631-9
22.Hua B, Li QD, Wang FM, Ai CX, Luo WC. Borrelia burgdorferi infection may be the cause of sarcoidosis. Chin Med J (Engl) 1992; 105: 560-3
23.Nilsson K, Pahlson C, Lukinius A, Eriksson L, Nilsson L, Lindquist O. Presence of Rickettsia Helvetica in granulomatous tissue from patients with sarcoidosis. J Infect Dis 2002; 185: 1128-38
24.Di Alberti L, Piattelli A, Artese L, et al. Human herpesvirus 8 variants in sarcoid tissues. Lancet 1997; 350: 1655-61
25.Granieri J, Wisneiski JJ, Graham RC, Smith H, Gogate P, Aucott JN. Sarcoid myopathy in a patient with human immunodeficiency virus infection. South Med J 1995; 88: 591-5
26.Mirmirani P, Maurer T, Herndier B, McGrath M, Weinstein M, Berger T. Sarcoidosis in a patient with AIDS: a manifestation of immune restoration syndrome. J Am Acad Dermatol 1999; 41: 285-6
27.Kon OM, du Bois RM. Mycobacteria and sarcoidosis. Thorax 1997; 52(Suppl 3): S47-51
28.Anonymous. Sarcoidosis among US Navy enlisted men 1965-1993. MMWR Morb Mortal Wkly Rep 1997; 46: 539-43
29.Douglas JG, Middleton WG, Gaddie J, Petrie GR, Choo-Kang YF, Prescott RJ, et al. Sarcoidosis: a disorder common in nonsmokers. Thorax 1986; 41: 787-91
30.Wilsher ML. Seasonal clustering of sarcoidosis presenting with erythema nodosum. Eur Respir J 1998; 12: 1997-9
31.Takahashi H, Mori M, Muraoka S, et al. Sarcoidosis presenting as a scarring alopecia: report of a rare cutaneous manifestation of systemic sarcoidosis. Dermatology 1996; 193: 144-6
32.Hannuksela M. Erythema Nodosum. Clin Dermatol 1986; 4: 88-95
33.Löfgren S. Primary pulmonary sarcoidosis. I. Early signs and symptoms. Acta Med Scand 1953; 145: 424-74
34.James DG, Thompson AD, Willcox A. Erythema nodosum as a manifestation of sarcoidosis. Lancet 1956; 2: 218-21
35.Mana et al. American Journal of Medicine 1999
36.Асен Дурмишев, Любомир Дурмишев. Приложна дерматология, София, 2004; 353
Коментари към Кожни прояви при саркоидоза